温馨提示: 药品图片来自网络,仅供参考;如遇新包装上市可能存在上新滞后,请以实物为准,如有侵权,请联系删除。
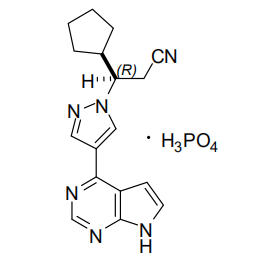
有效成分:磷酸鲁索替尼
化学结构式为:
1.用药准备
(1)治疗前:监测全血细胞计数以及询问既往感染情况,包括结核病,单纯疱疹,带状疱疹和乙型肝炎
(2)治疗期间:每 2~4 周进行一次全血细胞监测直到剂量稳定,然后根据临床指征进行使用, 在开始治疗后约 8~12 周评估血脂参数
2.给药方法
(1)口服给药,可与食物同服或不与食物同服,如果漏服,不应服用额外剂量,但应常规服用下一个处方剂量
(2)当因血小板减少以外的原因停用本品时,可考虑逐渐减少本品的剂量,例如每天 2 次, 每次 5 mg
(3)对于无法摄入片剂的患者,可以通过鼻胃管给药:
①将片剂混悬于 40 ml 水中,搅拌约10分钟
②片剂分散后 6 小时内,可使用适当的注射器通过鼻胃管给予混悬液
3.推荐剂量
(1)骨髓纤维化
表 1 骨髓纤维化的推荐剂量
| 血小板计数 | 血小板计数 |
| ﹥200×109/L | 每日 2 次,每次 20 mg,口服 |
| 100×109/L~200×109/L | 每日 2 次,每次 15 mg,口服 |
| 50×109/L~<100×109/L | 每日 2 次,每次 5 mg,口服 |
(2)真性红细胞增多症
推荐剂量每日2次,每次10mg
(3)急性移植物抗宿主病
①推荐起始剂量为每日 2 次,每次 5 mg,口服给药,如果中性粒细胞和血小板计数相对于给药第1天未降低 50%或以上,则考虑在治疗至少 3 天后将剂量增加至10 mg,每日2次, 对于已停用治疗剂量皮质类固醇的缓解患者,在治疗 6 个月后考虑逐渐减少鲁索替尼的剂量,大约每8周逐渐减低一个剂量水平的鲁索替尼(10 mg 每日2次到5mg日2次到5mg每日1次)
②如果在鲁索替尼减量期间或之后急性移植物抗宿主病体征或症状复发, 考虑重新治疗
(4)慢性移植物抗宿主病
推荐起始剂量为10mg,口服给药,每日2次, 对于已停用治疗剂量皮质类固醇的缓解患者,在治疗 6 个月后考虑逐渐减少鲁索替尼的剂量,大约每 8 周逐渐减低一个剂量水平的鲁索替尼(10 mg 每日 2 次到 5 mg 每日 2 次到 5 mg 每日 1 次),如果在鲁索替尼减量期间或之后慢性移植物抗宿主病体征或症状复发,考虑重新治疗
4.剂量调整
(1)骨髓纤维化
①血小板计数≥100×109/L的骨髓纤维化患者开始治疗时的血液学毒性剂量调整指南:
A.治疗中断和重新开始给药:
a.如果血小板计数<50×109/L 或中性粒细胞绝对计数低于 0.5×109/L,则中断治疗
b.血小板计数恢复至 50×109/L 以上且中性粒细胞计数恢复至 0.75×109/L以上后,可重新开始给药
表 2 剂量调整表
| 当前血小板计数 | 重新开始治疗时的最大剂量 |
| ≥125×109/L | 每日 2 次,每次 20 mg |
| 100~<125×109/L | 每日 2 次,每次 15 mg |
| 75~<100×109/L | 每日 2 次,每次 10 mg,至少持续 2 周;如果 稳定,可增加至每日 2 次,每次 15 mg |
| 50~<75×109/L | 每日 2 次,每次 5 mg,至少持续 2 周;如果 稳定,可增加至每日 2 次,每次 10 mg |
| <50×109/L | 继续保持 |
注:显示最大剂量,重新开始时,起始剂量至少为每日 2 次,每次 5mg,低于中断时的剂量 ,因中性粒细胞计数低于 0.5×109/L 而中断治疗后,中性粒细胞计数恢复至 0.75×109/L 或 更高,以较高剂量 5 mg 每日一次或 5 mg 每日两次重新开始给药,低于治疗中断前一周的最大剂量
B.剂量减少:
表 3 血小板减少时剂量调整表
血小板下降时的剂量 | |||||
血小板计数 | 每天两次,每次25毫克 | 每天两次,每次20毫克 | 每日两次,每次15毫克 | 每天两次,每次10毫克 | 每天两次,每次5毫克 |
新剂量 | 新剂量 | 新剂量 | 新剂量 | 新剂量 | |
100~<125×109/L | 每天两次,每次20毫克 | 每日两次,每次15毫克 | 无变化 | 无变化 | 无变化 |
75~<100×109/L | 每天两次,每次10毫克 | 每天两次,每次10毫克 | 每天两次,每次10毫克 | 无变化 | 无变化 |
50~<75×109/L | 每天两次,每次5毫克 | 每天两次,每次5毫克 | 每天两次,每次5毫克 | 每天两次,每次5毫克 | 无变化 |
| ﹤50×109/L | 保持 | 保持 | 保持 | 保持 | 保持 |
②血小板计数≥100×109/L 的骨髓纤维化患者开始治疗时应答不充分进行的剂量调整:
如果反应不充分且血小板和中性粒细胞计数足够,剂量可按每日 2 次每次 5 mg,增加至每天 2 次每次 25 mg,在治疗的前 4 周内不应增加剂量,且频率不得超过每 2 周1 次, 对于满足以下所有条件的患者,应考虑增加剂量:
A.通过计算机断层扫描(CT)或磁共振成像(MRI)测量,可触及的脾脏长度未能较预处理基线减少50%或脾体积减少35%
B.第 4 周血小板计数>125×109/L 且从未低于 100×109/L
C.中性粒细胞计数水平>0.75×109/L,基于有限的临床数据,长期维持每日2 次每次 5mg 剂量未显示出反应,继续使用该剂量应限于获益大于潜在风险的患者,如果治疗 6 个月后脾脏大小未缩小或症状未改善,则停用
③血小板计数从 50×109/L 降至 100×109/L 以下的骨髓纤维化患者中,针对血液学毒性的剂量调整:
A.治疗中断和重新开始给药:
如果血小板计数﹤25×109/L 或中性粒细胞计数低于 0.5×109/L,则中断治疗, 血小板计数恢复至 35×109/L 以上且中性粒细胞计数恢复至 0.75×109/L 以上后,可重新开始给药,在血小板计数降至 25×109/L以下或中性粒细胞计数(ANC)降至 0.5×109/L 以下前1 周,以较高剂量5 mg 每日一次或5 mg 每日两次重新给药
B.剂量减少:
血小板计数<35×109/L 减少剂量
表4血小板计数从 50×109/L-<100×109/L 的患者的剂量调整
| 血小板计数 | 剂量调整 |
| ﹤25×109/L | 中断给药 |
| 25×109/L~<35×109/L并且在前 4 周内血小板计数下降<20% | 每日 1 次,每次减少剂量 5 mg,对于每日 1次,每次 5 mg 的患者,维持每日 1 次,每次 5 mg 的剂量 |
| 25×109/L~<35×109/L,并且在前 4 周内血小板计数下降≥20% | 每日 2 次,每次 5 mg,对于每日 2 次,每次 5 mg 的患者将剂量减少 到每日 1 次,每次 5 mg,对于每日 1 次,每 次 5 mg 的患者,维持每日 1 次,每次 5 mg 的剂量 |
④患者应答不足且起始血小板计数为 50×109/L-<100×109/L进行剂量调整:
在治疗的前 4 周内不要增加剂量,并且增加剂量的频率不要超过每 2 周一次
如果符合以下条件,剂量可按每天 5mg 增加到每日2 次,最多10mg:
a.血小板计数至少保持在 40×109/L
b.前 4 周内血小板计数下降<20%
c.中性粒细胞计数>1×109/L
d.在过去 4 周内未因不良事件或血液学毒性而降低剂量或中断给药,超过 6 个月的持续治疗应限于获益大于潜在风险的患者,如果治疗6 个月后脾脏大小未缩小或症状未改善,则停用
(2)真性红细胞增多症
A.真性红细胞增多症患者的剂量调整指南剂量:
表5剂量调整表
| 血红蛋白和/或血小板计数 | 剂量调整 |
| 血红蛋白≥12 g/dL 且血小板计数≥100×109/L | 无需变更 |
| 血 红 蛋 白 10~<12 g/dL 且 血 小 板 计 数 75~<100×109/L | 应考虑减少剂量,以避免因贫血和血小板减 少症而中断给药 |
| 血 红 蛋 白 8~<10 g/dL 或 血 小 板 计 数 50~<75×109/L | 每日 2 次,每次 5 mg; 对于每日 2 次,每次 5 mg 的患者将剂量减少 到每日 1 次,每次 5 mg |
| 血 红 蛋 白 低 于 8 g/dL 或 血 小 板 计 数 < 50×109/L | 中断给药 |
a.治疗中断和重新开始给药:
如果血红蛋白低于 8 g/dL、血小板计数低于 50×109/L 或中性粒细胞计数低于 1.0×109/L, 则中断治疗,血液学参数恢复至可接受水平后,可重新开始给药
表6剂量调整表
| 血红蛋白、血小板计数或中性粒细胞 | 最大重新开始剂量 |
| 血红蛋白<8 g/dL 或血小板计数<50×109/L 或中性粒细胞计数<1×109/L | 继续保持 |
| 血 红 蛋 白 8~<10 g/dL 或 血 小 板 计 数 50~<75×109/L 或 中 性 粒 细 胞 计 数 1~<1.5×109/L | 每日 2 次,每次 5 mg或每日 2 次,每次不超 过 5 mg,低于导致剂量中断的剂量 |
| 血 红 蛋 白 10~<12 g/dL 或 血 小 板 计 数 75~<100×109/L 或中性粒细胞计数 1.5~<2×109/L | 每日 2 次,每次10 mg或每日 2 次,每次不 超过 5 mg,低于导致剂量中断的剂量 |
| 血红蛋白≥12 g/dL 或血小板计数≥100×109/L 或中性粒细胞计数≥2×109/L | 每日 2 次,每次15 mg或每日2 次,每次不超5mg,低于导致剂量中断的剂量 |
注:a.继续治疗持续 2 周,如果稳定,可增加剂量每日 2 次,每次 5mg,接受每日 2 次,每次5mg 剂量时需要中断给药的患者,一旦血红蛋白≥10 g/dL、血小 板计数≥75×109/L 和中性粒细胞计数≥1.5×109/L,可以每日两次5mg 或每日一次5mg的剂量重新开始治疗,但不能更高
B.真性红细胞增多症患者疗效不佳的剂量调整: 如果反应不充分且血小板、血红蛋白和中性粒细胞计数充足,剂量可按每日 2 次,每次5 mg 增加到每天 2 次,最多 25 mg,治疗前 4 周不应增加剂量,且频率不超过每 2 周 1 次
对于满足以下所有条件的患者,应考虑增加剂量:
a.疗效不足,表现为以下一项或多项:
a)静脉切开术的持续需求
b)白细胞高于正常范围上限
c)血小板计数高于正常范围上限
d)可触及的脾脏比基线减少 25%以上
b.血小板计数≥140×109/L
c.血红蛋白≥12 g/dL
d.中性粒细胞计数≥1.5×109/L
(3)急性移植物抗宿主病:
A.急性移植物抗宿主病患者的剂量调整指南: 在开始治疗前每 2-4 周一次监测全血细胞计数,包括血小板计数和中性粒细胞计数以及胆红素,直至剂量稳定,然后根据临床指征进行监测
表 7 急性移植物抗宿主病患者不良反应剂量调整
| 实验室参数 剂量调整 | 剂量调整 |
| 支持性措施后出现具有临床意义的血小板减 少症 | 将剂量降低 1 个剂量水平; 当血小板恢复至之前的值时,给药可恢复至 之前的剂量水平 |
| 认为中性粒细胞计数<1×109/L 与鲁索替尼相关 | 暂停鲁索替尼最长 14 天;恢复后降低 1 个剂 量水平重新开始治疗 |
| 总胆红素升高,无肝脏急性移植物抗宿主病 | 超过正常值上限 3-5 倍:降低 1 个剂量水平 继续给药,直至恢复 超过正常值上限 5-10 倍:停用最长 14 天直至胆红素≤正常值上限 1.5 倍;恢复后以当 前剂量重新开始治疗 总胆红素超过正常值上限 10 倍以上:停用最 长 14 天,直至胆红素≤正常值上限 1.5 倍,恢复后,降低 1 个剂量水平重新开始治疗 |
| 总胆红素升高,有肝脏急性移植物抗宿主病 | 超过正常值上限 3 倍:降低 1 个剂量水平继续给药,直至恢复 |
(4)慢性移植物抗宿主病
A.慢性移植物抗宿主病患者的剂量调整指南: 在开始治疗前、每 2~4 周一次监测全血细胞计数,包括血小板计数和中性粒细胞计数以 及胆红素,直至剂量稳定,然后根据临床指征进行监测
表8 慢性移植物抗宿主病患者不良反应剂量调整
| 参数 | 剂量调整 |
| 血小板计数<20×109/L | 将鲁索替尼降低 1 个剂量水平。如果在 7 天 内得到解决,给药可恢复至初始剂量水平。 如果 7 天内没有解决,则降低 1 个剂量水平 |
| 认为中性粒细胞计数<0.75×109/L 与鲁索替尼 相关 | 暂停鲁索替尼最长 14 天;恢复后再降低 1 个 剂量水平重新开始治疗。当中性粒细胞计数 >1.0×109/L 时,可以恢复初始剂量水平 |
| 总胆红素>正常值上限 3-5 倍 | 暂停鲁索替尼最长 14 天;恢复后再降低 1个剂量水平重新开始治疗。当中性粒细胞计数 >1.0×109/L 时,可以恢复初始剂量水平 |
| 总胆红素>正常值上限 3-5 倍 | 以较低的 1 个剂量水平继续鲁索替尼给药, 直至恢复。如果在 14 天内解决,则增加一个剂量水平。如果在 14 天内未解决,则维持降低的剂量水平 |
| 总胆红素>正常值上限 5-10 倍 | 暂停鲁索替尼最长 14 天,直至解决;恢复后以当前剂量恢复治疗。如果在 14 天未解决, 然后在恢复后降低1个剂量水平重新开始治 疗 |
| 总胆红素>正常值上限 10 倍以上 | 暂停鲁索替尼最长 14 天,直至解决;恢复后 降低 1 个剂量水平重新开始治疗,如果在 14 天内未解决,则停药 |
| 其他不良反应:3 级 | 以较低的 1 个剂量水平继续鲁索替尼给药, 直至恢复 |
| 其他不良反应:4 级 | 停用 |
(5)与强效 CYP3A4 抑制剂或氟康唑合并使用
表9 与强效 CYP3A4 抑制剂或氟康唑合并使用时剂量调整
| 联合使用强效 CYP3A4 抑制剂或剂量≤200 mg 氟康唑的患者 | 剂量调整 |
| 具有血小板计数的骨髓纤维化患者的起始剂量 | |
| ≥100×109/L | 每日 2 次,每次 10 mg |
| 50×109/L<-100×109/L | 每日 1 次,每次 5 mg |
| 真性红细胞增多症患者的起始剂量 | 每日 2 次,每次 5 mg |
| 如果骨髓纤维化或真性红细胞增多症患者接受稳定剂量 | |
| ≥10 mg 每日 2 次 | 剂量减少 50% |
| 每日 2 次,每次 5 mg | 每日 1 次,每次 5 mg |
| 每日 1 次,每次 5 mg | 避免使用强效 CYP3A4 抑制剂或氟康唑; 在使用强效 CYP3A4 抑制剂或氟康唑期间治 疗或中断鲁索替尼治疗 |
| 急性移植物抗宿主病或慢性移植物抗宿主病患者的起始剂量 | |
| 氟康唑剂量≤200 mg | 急性移植物抗宿主病每日 1 次,每次 5 mg,慢性移植物抗宿主病每日 2 次,每次5mg |
| 其他 CYP3A4 抑制剂 | 更频繁的监测血细胞计数是否出现毒性,并 在发生不良反应时及时调整鲁索替尼的用量 |
(6)肾功能损害
表 10 肾功能损害剂量调整
| 肾功能损害 | 血小板计数 | 推荐剂量调整 |
| 骨髓纤维化患者 | ||
| 中度或重度 | >150×109/L | 无需调整 |
| 100-150×109/L | 每日 2 次,每次 10 mg | |
| 50-<100×109/L | 每日 5 mg | |
| <50×109/L | 避免使用 | |
| 接受透析的终末期肾病 | 100-200×109/L | 1 次 15 mg,透析后使用 |
| ﹥200×109/L | 1 次 20 mg,透析后使用 | |
| 真性红细胞增多症患者 | ||
| 中度或重度 | 任何 | 每日 2 次,每次 5 mg |
| 接受透析的终末期肾病 | 任何 | 1 次 10 mg,透析后使用 |
| 急性移植物抗宿主病 | ||
| 中度或重度 | 任何 | 每日 1 次,每次 5 mg |
| 接受透析的终末期肾病 | 任何 | 1 次 5 mg,透析后使用 |
| 慢性移植物抗宿主病 | ||
| 中度或重度 | 任何 | 每日 2 次,每次 5 mg |
| 接受透析的终末期肾病 | 任何 | 1 次 10 mg,透析后使用 |
(7)肝功能损害
表11 肝功能损害剂量调整表
| 肝损害状态 | 血小板计数 | 推荐剂量调整 |
| 骨髓纤维化患者(轻度、中 度和重度肝功能分级 A、B、C 级) | >150×109/L | 无需调整 |
| >150×109/L | 无需调整 | |
| 50-<100×109/L | 每日 5 mg | |
| <50×109/L | 避免使用 | |
| 真性红细胞增多症患者(轻 度、中度和重度肝功能分级 A、B、C级) | 任何 | 每日 2 次,每次 5 mg |
| 急性移植物抗宿主病 | ||
| 基于不良反应分级标准(NCI)的轻度、中度 或重度,无肝脏急性移植物 抗宿主病 | 任何 | 无需调整 |
| 1、2 或 3 期肝脏急性移植物 抗宿主病 | 任何 | 无需调整 |
| 4 期肝脏急性移植物抗宿主病 | 任何 | 每日 1 次,每次 5 mg |
| 慢性移植物抗宿主病 | ||
| 基于不良反应分级标准(NCI)的轻度、中度 或重度,无肝脏慢性移植物 抗宿主病 | 任何 | 无需调整 |
| 1、2 期肝脏慢性移植物抗宿 主病 | 任何 | 无需调整 |
| 3 期肝脏慢性移植物抗宿主 病 | 任何 | 更频繁的监测血细胞计数是 否出现毒性,并在发生不良反应时及时调整鲁索替尼的用量 |
1.在骨髓纤维化和真性红细胞增多症
最常见的血液学不良反应(发生率> 20%)是血小板减少和贫血,最常见的非血液学不良反应(发生率≥ 15%)是头晕、头痛和腹泻
2.在急性移植物抗宿主病中
最常见的血液学不良反应(发生率> 50%)是贫血、血小板减少和中性粒细胞减少,最常见的非血液学不良反应(发生率> 50%)是感染(病原体未明)和水肿
3.在慢性移植物抗宿主病中
最常见的血液学不良反应(发生率> 35%)是贫血和血小板减少,最常见的非血液学不良反应(发生率≥ 20%)是感染(病原体未指明)和病毒感染
1.血小板减少症、贫血和中性粒细胞减少症
用鲁索替尼治疗可导致血小板减少症、贫血和中性粒细胞减少症,通过减少剂量或暂时中断鲁索替尼来控制血小板减少症,可能需要输注血小板,出现贫血的患者可能需要输血和/或调整鲁索替尼的剂量,严重的中性粒细胞减少症(ANC小于0.5 × 109/L)通常可以通过停用鲁索替尼直至痊愈来逆转,每2至4周进行一次治疗前全血细胞计数(CBC)并监测CBC,直到剂量稳定
2. 感染的风险
如果出现了严重的细菌、分枝杆菌、真菌和病毒感染,延迟开始鲁索替尼治疗,直到活动性严重感染得到解决,观察接受鲁索替尼治疗的患者是否有感染的迹象和症状,并及时处理,根据临床指南采取和预防性抗生素治疗
(1)肺结核
接受鲁索替尼治疗的患者中有结核感染的报告,观察接受鲁索替尼治疗的患者是否有活动性结核病的体征和症状,并及时处理,在开始鲁索替尼之前,应该对患者进行结核病风险因素的评估,并对那些高风险患者进行潜伏感染的检测,风险因素包括但不限于以前在结核病高流行国家居住或旅行,与活动性结核病患者密切接触,以及活动性或潜伏性结核病病史,其中不能确定适当的治疗过程,对于有活动性或潜伏性结核证据的患者,在开始治疗前,咨询具有结核病治疗专业知识的医生,在活动性结核病治疗期间继续使用鲁索替尼的决定应基于总体风险-效益评估
(2)进行性多灶性脑白质病
使用鲁索替尼治疗出现了进行性多灶性脑白质病(PML),停止用药
(3)带状疱疹和单纯疱疹
接受鲁索替尼治疗的患者曾出现带状疱疹感染的报告,告知患者带状疱疹的早期迹象和症状,并在怀疑时尽早寻求治疗,接受鲁索替尼治疗的患者中出现过单纯疱疹病毒再活化和/或传播的报告,监测患者单纯疱疹感染的发展,如果患者出现单纯疱疹病毒传播的证据,考虑中断鲁索替尼治疗,应根据临床指南及时治疗和监测患者
(4)乙型肝炎
在服用鲁索替尼的慢性乙肝感染患者中,可能出现乙肝病毒载量(HBV-DNA滴度)增加,伴有或不伴有丙氨酸氨基转移酶和天冬氨酸氨基转移酶的相关升高,鲁索替尼对慢性HBV感染患者病毒复制的影响尚不清楚,慢性HBV感染患者应根据临床指南进行治疗和监测
3.中断或停止鲁索替尼治疗后症状恶化
停用鲁索替尼后,骨髓增生性肿瘤的症状可能会在大约一周的时间内恢复到治疗前的水平,一些患者在停用鲁索替尼后出现以下一种或多种不良事件:发热、呼吸窘迫、低血压、弥漫性血管内凝血或多器官衰竭,如果在停药后或逐渐减少鲁索替尼剂量时出现上述一种或多种情况,请评估并治疗任何并发疾病,并考虑重新开始或增加鲁索替尼剂量,指导患者在没有咨询医生的情况下不要中断或停止鲁索替尼治疗,因血小板减少症或中性粒细胞减少症以外的原因而停止或中断治疗时,考虑逐渐减少剂量,而不是突然停止
4,非黑色素瘤皮肤癌(NMSC)
接受鲁索替尼治疗的患者出现过非黑色素瘤皮肤癌,包括基底细胞癌、鳞状细胞癌和Merkel细胞癌,定期进行皮肤检查
5.血脂升高
鲁索替尼治疗与血脂参数增加有关,包括总胆固醇、低密度脂蛋白(LDL)胆固醇和甘油三酯,在接受鲁索替尼治疗的患者中,这些血脂参数升高对心血管发病率和死亡率的影响尚未确定,大致评估血脂参数在开始疗法后8-12周,根据高脂血症管理的临床指南进行监测和治疗
6.主要心血管不良事件(MACE)
另一种JAK抑制剂增加了类风湿性关节炎患者发生MACE的风险,包括心血管死亡、心肌梗死和中风(与使用TNF阻滞剂治疗的患者相比), 鲁索替尼对这种疾病没有适应症,在开始或继续使用鲁索替尼治疗前,考虑患者个体的益处和风险,尤其是目前或过去吸烟的患者以及有其他心血管风险因素的患者,应告知患者严重心血管事件的症状以及发生时应采取的措施
7.血栓症
JAK抑制剂增加了类风湿性关节炎患者血栓形成的风险,包括深静脉血栓形成(DVT)、肺栓塞(PE)和动脉血栓形成(与用TNF阻滞剂治疗的患者相比),有血栓形成症状的患者应及时进行评估和适当的治疗
8.继发性恶性肿瘤
JAK抑制剂增加了类风湿性关节炎患者中除NMSC以外的淋巴瘤和其他恶性肿瘤的风险(与用TNF阻滞剂治疗的患者相比),鲁索替尼对这种疾病没有适应症,目前或过去吸烟的患者面临额外的风险增加,在开始或继续使用治疗前,考虑患者个体的益处和风险,特别是已知继发恶性肿瘤的患者(除了成功治疗的NMSC)、发展为恶性肿瘤的患者以及目前或过去吸烟的患者
(以上内容参考自FDA官网英文版说明书2023.01版)
免责声明: 以上内容整理于FDA说明书、DRUGS及网络,仅作信息交流之目的,文中观点不代表药队长立场,亦不代表药队长支持或反对文中观点。本文也不是治疗方案推荐。页面内容仅供医学药学专业人士阅读参考,具体用药请咨询主治医师,本站只做信息展示,不销售药品。如需获得治疗方案指导,请前往正规医院就诊。
参考资料: https://www.accessdata.fda.gov/scripts/cder/daf/index.cfm。
- 药品知识
- 药品信息
- 可以治疗骨髓纤维化的药物-芦可替尼 目前针对骨髓纤维化的药物有两种,一种是芦可替尼,另一种是菲卓替尼,今天...[ 详情 ]推荐指数:384 2023-03-29
- 芦可替尼2024医保后价格 芦可替尼,一种新型的靶向药物,主要用于治疗骨髓纤维化和骨髓增生异常综...[ 详情 ]推荐指数:10948 2024-01-18
-
【青光眼或高眼压症】DE-117B滴眼液
[适应症]原发性开角型青光眼或高眼压症[试验分期]Ⅲ期
-
【肝功能不全】LH-1801片
[适应症]肝功能不全[试验分期]Ⅰ期
-
【系统性红斑狼疮】C-CAR168细胞回输注射液
[适应症]系统性红斑狼疮[试验分期]Ⅱ期
-
【复发脑胶质瘤】GNC-039四特异性抗体注射液
[适应症]复发脑胶质瘤(病理确诊为四级星型细胞瘤和四级胶质母细胞瘤)[试验分期]Ⅰ期